白血病の症状
白血病の症状は急性白血病と慢性白血病では大きく違います。急性白血病の症状
骨髄で白血病細胞が増加するために正常な造血が阻害されて正常な血液細胞が減少するため以下の症状が出てきます。
①正常な白血球の減少に伴い細菌などの感染症(発熱)
②赤血球減少(貧血)に伴う症状(倦怠感、動悸、めまい)
③血小板減少に伴う易出血症状(歯肉出血、鼻出血、皮下出血など)
④そのほか白血病細胞の浸潤による歯肉の腫脹
さらに白血病が進行し、各臓器への白血病細胞の浸潤が進むと、各臓器が傷害あるいは腫張し圧迫され、腫瘍熱、骨痛、歯肉腫脹、肝脾腫、リンパ節腫脹、皮膚病変などや、白血病細胞が中枢神経に浸潤すると頭痛や意識障害などの様々な神経症状などの様々な症状が出てきます。また、急性リンパ性白血病ではリンパ節・肝臓・脾臓の腫大や中枢神経症状がよく見られるのに対し急性骨髄性白血病(AML)ではあまり多くはないなどの特徴があります。
慢性骨髄性白血病の症状
罹患後しばらくは慢性期と呼ばれる状態が続き、症状が現れないため健康診断などで白血球数の異常が指摘されて初めて罹患の事実を知ることもしばしばあります。慢性期で自覚症状が現れる場合は脾腫による腹部膨満や微熱、倦怠感などです。 そして、慢性骨髄性白血病の自然経過では数年の後必ず、移行期と呼ばれる芽球増加の中間段階を経て急性転化を起こします。急性期では芽球が顕著に増加し急性白血病と同様の状態になります。
慢性リンパ性白血病の症状
一般的にに進行がゆっくりで無症状のことも多く、こちらも健康診断で白血球増加を指摘されて罹患の事実を知ることがおおくあります。しかしCMLと違い、80%の患者ではリンパ節の腫脹があり(痛みはほとんどない)他人からリンパ節腫脹を指摘されて受診することもよくあります。リンパ節の腫れ以外の自覚症状には倦怠感、脾腫による腹部膨満や寝汗、発熱、皮膚病変などが見られます。慢性リンパ性白血病の低リスク群では無症状のまま無治療でも天寿を全うすることもあるが、病期が進行してくると貧血や血小板減少が進み、細菌や真菌などの日和見感染症や自己免疫疾患を伴うこともあります。
白血病の検査
白血病の検査では血液検査と骨髄検査が主になります。白血病の本体は骨髄であるため、白血病の状態を正確に把握するには骨髄検査が不可欠となります。しかし、骨髄検査は患者にとって負担の多い検査でため、負担が少ない血液検査も重要になるなります。
血液検査(末梢血)で芽球を認めれば白血病の可能性は高くなります。また、末梢血で芽球が認められなくとも、白血球が著増していたり、あるいは赤血球と血小板が著しく減少し非血液疾患の可能性が見つからなければ、骨髄検査が必要になります(白血病では白血球は、著増していることもあれば正常あるいは減少していることもあります。10万を超えるような場合以外は白血球数だけでは白血病かどうかの判断はできません)。骨髄で芽球の割合が著増していたり、極端な過形成が認められれば、やはり白血病の可能性は非常に高くなります。
急性白血病の検査
急性白血病の骨髄では芽球の増加を認め、WHOにおいて、骨髄の有核細胞のなかでの芽球の割合が20%以上認められる場合を急性白血病と定義しているため骨髄検査を行わないと診断を確定できません。さらに骨髄内の有核細胞中の
MPO陽性比率や非特異的エステラーゼ染色や免疫学的マーカー捜索によって急性白血病中の病型の診断を確定します。CML や CLL でも骨髄でのそれぞれの特徴的な骨髄像の確認は重要で、CML
ではフィラデルフィア染色体の捜索を行います。また、白血病細胞の中枢神経への浸潤の可能性や脾・肝臓腫、感染症などの白血病の症状を探るためCT検査、脳脊髄液検査、細菌培養検査等も行われます。
急性白血病細胞は多くの場合、白血球の幼若な細胞と類似した形態を取るため、芽球あるいは芽球様細胞と呼ばれます。血液細胞は大きくは、白血球、赤血球、血小板の3種の分けられますが、白血病細胞(芽球)は赤血球や血小板と違って有核であり、また赤血球と違い溶血剤に溶けず血小板とはサイズが違うので、正常な白血球ではないが自動血球計数器で分析する血液検査の血液分画(血液細胞の分類とカウント)の中では白血球の区分に入れられます。
急性白血病の血液検査ではヘモグロビンや血小板数は低下していることが多く、芽球が認められることが多くあります。血液中の有核細胞が多数の骨髄系芽球と少数の正常な白血球だけで中間の成熟段階の細胞を欠けば(白血病裂孔)急性骨髄性白血病の可能性が高く、リンパ芽球が多数現れていれば急性リンパ性白血病の可能性が高くなります。芽球から成熟した芽球を含めた白血球総数は著明に増加していることが多いが、なかには正常あるいは減少していることもあります。
慢性骨髄性白血病の検査
慢性骨髄性白血病では、血液、骨髄の両方で芽球から成熟した細胞まで白血球の著明な増加があり血小板も増加していることが多く、慢性リンパ性白血病では成熟したリンパ球が著明に増加します。急性白血病細胞は分化能を失い幼若な形態(芽球)のまま数を増やすので、骨髄は一様な細胞で埋め尽くされる。慢性白血病では細胞は分化能を失わずに、しかし正常なコントロールを失って自律的な過剰な増殖を行うので正常な骨髄に比べて各成熟段階の白血球系細胞が顕著に多くなる(過形成)。骨髄検査では各細胞を細かく分けてカウントし、とくに芽球の割合と形態が重要になる。赤芽球は通常では芽球には含まれないが、赤白血病 (AML-M6) では白血病細胞の半数程度は赤芽球と同様の表面抗原を発現するため、赤白血病を疑われたときのみ、芽球に赤芽球を含める
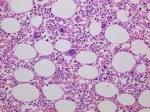
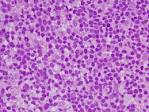
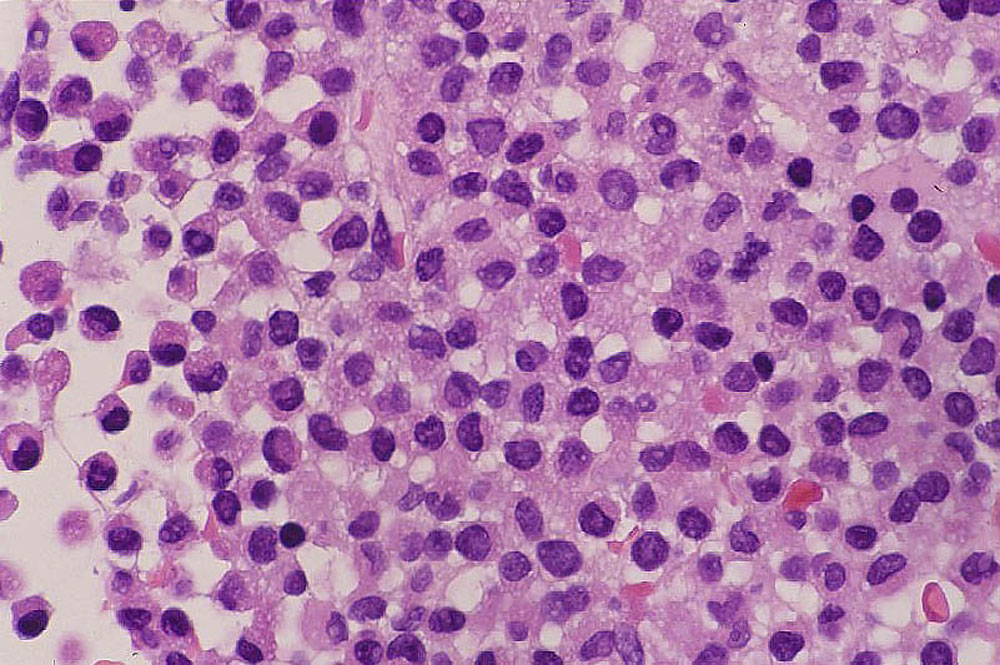
| 骨髄の画像 | |||
| 正常 | 急性リンパ性白血病 | 急性骨髄性白血病 | 慢性骨髄性白血病 |
 |
 |
 |
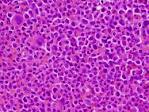 |
白血病の治療
現在の白血病の治療の基本は化学療法(抗がん剤)です。白血病の治療では骨髄移植が知られてますが、骨髄移植や臍帯血移植などの造血幹細胞移植療法は過酷な治療のため治療そのものが死亡原因になる関連死も少なくありません。また寛解に入っていない非寛解期に移植をしても失敗する可能性は高くなります。そのために白血病の診断が付いてもいきなり移植に入ることはなく、まずは抗がん剤による治療を行い、その後は経過や予後不良因子によって移植の検討がされます。
*寛解とは白血病細胞が減少し症状がなくなった状態、完全寛解とは白血病細胞が見つからなくなった状態をいいます。完全寛解には顕微鏡観察で白血病細胞が見つからない血液学的寛解と顕微鏡観察より鋭敏な分子学的捜索で白血病細胞が見つからなくなった分子学的完全寛解があります。
急性骨髄性白血病 (AML)の治療
現在の急性白血病の基本の治療法はtotal cell kill (TCL) と言って、最初に抗がん剤を使用して膨大な白血病細胞を減らして骨髄に正常な造血細胞が増殖できるスペースを与え(初回寛解導入療法)、その後の休薬期間に空いた骨髄で正常な造血細胞が増えるのを待ってから、さらに間歇的に抗がん剤を使用すること(地固めおよび強化療法・維持療法)を繰り返して最終的に白血病細胞の根絶を目指す治療を基本としています。
急性リンパ性白血病 (ALL)の治療
急性リンパ性白血病では、プレドニゾロンにより白血病細胞の数を効率よく減らすことができ、AML に比べて使用できる薬剤が多く存在しますが、基本的な治療は急性骨髄性白血病と同じでです。 急性リンパ性白血病の初回寛解導入療法では、ビンクリスチンとプレドニゾロン及びアントラサイクリン系抗がん剤の組み合わせが基本となります。場合により、シクロホスファミドやL-アスパラキナーゼなどを加えることもあります。しかし、プロトコール(薬剤の組み合わせや各薬剤の投薬量・投薬スケジュール)の最適なものの確定的なもののはな、基本的組み合わせはあるものの、標準治療は存在しません。 寛解導入後の地固め療法も様々なプロトコールがありますが、寛解導入とは組み合わせを変えるのが基本となります。なるべく多剤(多くの種類の薬剤)を使用したり、シタラビン大量療法などがあります。また、急性リンパ性白血病(ALL)
では白血病細胞が中枢神経を侵す中枢神経白血病となることがあるため、放射線の頭蓋照射や抗がん剤メトトレキサートの髄注あるいはシタラビンなどの大量投与などを組み合わせて予防します。
小児急性リンパ性白血病では化学療法だけで長期生存する確率が高いので第一寛解期で移植を検討することはあまりありません。しかし、成人の急性リンパ性白血病では再発率が高いため急性骨髄性白血病
(AML)に比べ、第一寛解期での移植を検討することは多くあります。
急性リンパ性白血病(ALL)において、移植を行わない場合、寛解導入療法と地固め療法を数コース行って完全寛解し一旦退院した後にも、定期的に化学療法(主に経口抗がん剤やプレドニゾロン)を行う維持療法を長く(2年程度)行います。
成人の
Ph+ALL(フィラデルフィア染色体(Bcr-Abl融合遺伝子)のある
急性リンパ性白血病(ALL))は、急性リンパ性白血病(ALL)の3-4割を占めますが、かつては Ph+ALL
は白血病の中でも最も難治な型の一つでしたが、イマチニブ(グリベック)と化学療法の併用で治療成績は向上し、移植治療と併せると50%の長期生存が期待できるようになってきています。
慢性骨髄性白血病の治療
従来はインターフェロンが一部には有効でしたが、インターフェロンが効かない場合は移植治療以外には、延命治療しかありませんでしたが、現在ではグリベックによる投薬治療がメインとなっています。 活動している慢性骨髄性白血病細胞にのみに的を絞って攻撃し、正常な細胞は攻撃しないので副作用の少ない画期的な抗がん剤(分子標的薬)です。慢性骨髄性白血病の
Bcr-Abl遺伝子変異にも様々なサブタイプ(変異体)があり、中にはグリベックが効かない
Bcr-Abl変異体もありますが、グリベックのような分子標的薬が次々に開発されているため、一部を除き慢性期の CML
はほぼ押さえ込むことができるようになっています。
慢性骨髄性白血病では急性白血病のような休薬期間はないため、グリベックなどの分子標的薬を飲み続けることになります。グリベックなどの分子標的薬に治療抵抗性のある
CML、あるいは治療の過程で治療抵抗性を持ってしまった CML では造血幹細胞移植が推奨されます。
*グリペックは慢性骨髄性白血病細胞において遺伝子変異によって作られた異常な
Bcr-Abl融合タンパクが異常な細胞分裂を促すシグナルを伝達するのを阻害する薬です。
慢性リンパ性白血病の治療
狭義の慢性リンパ性白血病は進行が緩慢で無治療でも天寿を全うすることができる患者も少なくなくありません。そのため病期によって治療手段が違い、リンパ球の増加のみで症状がなく安定している場合は治療によって生命予後が改善されるとは限りません。そのため状態がリンパ球の増加のみであるならば無治療で経過観察を行い、リンパ節腫大や脾肝腫、貧血、血小板減少などが現れて来た場合に治療の対象になります。
National
Cancer Institute-sponsored Working Group
の治療ガイドライン
(1)6か月以内に10%以上の体重減少、強い倦怠感、盗汗、発熱などの症状
(2)貧血や血小板減少
(3)著しい脾腫、リンパ節腫大
(4)リンパ球数が2ヶ月の間に50%あるいは6か月で2倍の増加
以上の(1)-(4)のどれかが認められた場合に治療を開始するとされています。治療は現在ではフルダラビン単剤、もしくはフルダラビンとシクロフォスファミドの併用が標準で、リツキシマブの併用も有効性が認められています。ただし、治癒は望めず治療の目的は病勢のコントロールと生存期間の延長を図ることになります。
ストレス多血症ではエリスロポエチン、NAP(好中球アルカリフォスファターゼ)、白血球、血小板、B12など、ストレス多血症以外の多血症では変化することが多い赤血球量以外の検査値が正常であることが多いのが特徴です。
年齢による白血病の変化
小児白血病について
小児の白血病は、欧米では年間小児10万人あたり4人、アジアではやや少なく日本では年間10万人に3人程度発症します。日本の小児科では年間700-800人ほどの小児が白血病を発症し小児科で治療を受けています。小児白血病の発症率は成人全体の発症率の50%程度ですが男児にやや多い(男女比は=1.35)のは成人と同じです。小児白血病において特徴的なのは慢性白血病が少なく(5%程度)、ほとんどが急性白血病であり、その80%は急性リンパ性白血病
(ALL) でです。小児の白血病ではAML が年齢を問わず発症していますが、ALL
では2-3歳の男子に発症が多い。
小児の急性リンパ性白血病は60-80%が治癒し、小児白血病全体では成人の白血病より予後が良いとされてますが、1歳未満の乳児と10才以上の年長児では予後はあまり良くありません。
小児白血病の治療は寛解導入療法・聖域療法・強化療法・維持療法の4相の治療を行います。寛解導入療法ではプレドニゾロンとビングリスチンの2剤で寛解を目指します。ALL
では中枢神経に白血病細胞が浸潤することが多く、中枢神経白血病の予防あるいは治療のために聖域療法としてメトトレキサートの髄注や大量投与、場合によっては頭蓋放射線照射などが行われる。残存している白血病細胞の根絶を目指す強化療法では多剤投与やシタラビン(キロサイド)大量投与などを行い、万が一生き残る可能性のある白血病細胞を押えるために維持療法として
6-MP
とメトトレキサートの内服を1-2年ほど続けます。予後の悪いタイプや万が一再発してしまったときは移植医療を検討します。小児では体が小さいため細胞数の少ない臍帯血や小柄な女性の骨髄でも移植に十分な数の造血幹細胞が得られるため成人に比べるとドナーは得やすい。小児の
AML の治療は ALL
ほど成績は良くありませんが寛解導入はシタラビン(キロサイド)とアントラサイクリン系抗がん剤を用い、強化療法・維持療法で完全寛解を目指します。AMLでは中枢神経白血病は少ないので予防的な抗がん剤の髄注を行うことはあまいありません。
ダウン症小児白血病について
ダウン症の小児では種々の血液異常が起きることが多いことが知られていますが、白血病も非ダウン症児の15倍の発症率を示します。ダウン症の新生児では一時的に白血病に似た状態を呈することがよくあります。そのほとんどは数か月で自然治癒しますが、一部のダウン症児は急性巨核芽球性白血病
(AML-M7) を発症します。非ダウン児に比べると3歳未満のダウン症の小児では急性巨核芽球性白血病 (AML-M7)
になることは特異的に多い。3歳以降のダウン小児では発症率も傾向も非ダウン症小児と同じになります。
高齢者の白血病について
やはり高齢者の方が発症率は高いのが特徴です。60歳の白血病発症率は年間10万人あたり5人でしたが、80歳では年間10万人あたり17人の発症率になります。若年者では骨髄異形成症候群 (MDS) から移行した白血病は10%未満ですが、高齢者では24-56%と高くなります。骨髄異形成症候群 (MDS) から移行した白血病は予後が悪くなります。また、MDS の既往のない高齢者の白血病では若年者の白血病に比べて予後良好因子の白血病は少なく予後不良因子を持つものが多くそんざいします、なおかつ、高齢者では体力や回復力が衰えておりあまり強力な治療はできないことが多く治療は困難で、未だに高齢者に向けた標準的治療はありません。